- 实践技能
- 第十章 常见西医疾病
- 第十六节 上消化道大出血(简答题)
简答题
看题模式
1
/
4
1.
上消化道大出血
请写下答案:
收起
正确答案:
上消化道大出血系指屈氏韧带以上的食管、胃、十二指肠、上段空肠以及胰管和胆道的出血。上消化道大出血一般是指在数小时内的失血量超出1000ml或循环血容量丢失20%以上者。
【病因】
1.上胃肠道疾病
(1)食管疾病食管炎、食管癌、食管消化性溃疡、食管损伤、食管异物等。
(2)胃、十二指肠疾病消化性溃疡、急性胃炎、慢性胃炎、胃黏膜脱垂、胃癌、急性胃扩张、十二指肠炎、胃手术后病变及其他病变,如平滑肌瘤、平滑肌肉瘤、胃扭转、胃十二指肠憩室炎等。其中胃、十二指肠溃疡为本病最常见的病因。
(3)空肠疾病空肠克罗恩病、胃肠吻合术后溃疡。
2.门静脉高压所致食管、胃底静脉曲张破裂
(1)肝硬化 结节性肝硬化、血吸虫病性肝纤维化、胆汁性肝硬化等。
(2)门静脉阻塞 门静脉炎、门静脉血栓形成、门静脉受邻近肿块压迫。
(3)肝静脉阻塞 肝静脉阻塞综合征。
3.上胃肠道邻近器官或组织疾病
(1)胆道出血 胆管或胆囊结石、胆道蛔虫病、胆囊或胆管癌等。
(2)胰腺疾病累及 十二指肠胰腺癌、急性胰腺炎并发脓肿溃破。
(3)动脉瘤破入食管、胃、十二指肠 主动脉瘤、肝或脾动脉瘤破裂。
(4)纵隔肿瘤或脓肿破入食管
4.全身性疾病
(1)血液病 如血友病、白血病、再障、血小板减少性紫癜。
(2)急性感染 如败血症、流行性出血热、重症肝炎、钩端螺旋体病等。
(3)尿毒症
(4)应激性溃疡 败血症、创伤、烧伤或大手术后、休克、肾上腺皮质激素治疗后、脑血管意外或其他颅脑病变、肺气肿、肺源性心脏病、重症心力衰竭等引起的应激状态。
(5)血管疾病 食管静脉曲张破裂出血、动脉粥样硬化、过敏性紫癜、血管发育不良等。
(6)结缔组织疾病 结节性多动脉炎、系统性红斑狼疮或其他血管炎。
【临床表现】
上消化道大出血的临床表现取决于出血病变的性质、部位、失血量与速度、患者年龄、心肾功能等情况。
1.呕血与黑便 为上消化道大出血的特征性表现。一般情况下幽门以上出血者以呕血为主,幽门以下出血可只表现为黑便。呕血可伴黑便,而黑便不一定有呕血。呕血为鲜红色血液表明出血量大而且出血速度快,在胃内停留时间短;咖啡色样表明出血量少而速度慢,血液在胃内停留时间长,为血液经胃酸作用变成酸性血红蛋白所致。大便的色泽也取决于血液在胃肠道内停留时间的长短。柏油样糊状便常表明十二指肠部位的出血。如出血量大而速度快,粪便往往呈紫红色。空回肠及右半结肠病变引起小量渗血时,也可有黑便。
2.失血性周围循环衰竭 失血量大于1000ml且失血速度快时,可致急性周围循环衰竭。失血量过大、出血不止或治疗不及时可引起机体的组织血液灌注减少和细胞缺氧,进而可因缺氧、代谢性酸中毒和代谢产物的蓄积,造成周围血管扩张,毛细血管广泛受损,以致大量体液淤积于腹腔内脏与周围组织,使有效血容量锐减,严重影响心、脑、肾的血液供应,终于形成不可逆休克,导致死亡。
在出血性周围循环衰竭发展过程中,临床上可出现头晕、心悸、恶心、口渴、黑矇或晕厥,皮肤灰白或湿冷,按压甲床呈苍白且不易恢复;静脉充盈差,体表静脉瘪陷;疲乏无力,进一步出现精神萎靡、烦躁不安,甚至反应迟钝、意识模糊。老年人器官储备功能低下,加之老年人常有脑动脉硬化、高血压病、冠心病、慢支等,虽出血量不大,也可引起多器官功能衰竭,增加死亡危险因素。
3.氮质血症 可分为以下三种:
(1)肠源性氮质血症 指在大量上消化道出血后,数小时内大量血液蛋白的分解产物在肠道被吸收,以致血中氮质升高。大多在出血后数小时尿素氮开始上升,24~48小时达高峰。
(2)肾前性氮质血症 是由于失血性周围循环衰竭造成肾血流暂时性减少,肾小球滤过率和肾排泄功能降低,以致氮质潴留。在纠正低血压、休克后,血中尿素氮可迅速降至正常。
(3)肾性氮质血症 是由于严重而持久的休克造成肾小管坏死,或因失血更加重了原有肾病的肾脏损害,临床上可出现尿少或无尿。
4.发热 大量出血后,多数病人在24小时内出现低热。发热的原因可能是由于血容量减少、贫血、周围循环衰竭、血液分解蛋白的吸收等因素导致体温调节中枢功能障碍。分析发热原因时要考虑寻找其他因素,如肺炎等。
5.对消化性溃疡疼痛及肝硬化功能的影响 消化性溃疡患者出血后疼痛往往减轻或消失。
在肝硬化的病例中,在原有肝功能不良的基础上并发大出血,使肠道内积血,血红蛋白代谢产生氨、胺类,加上贫血和缺氧,加重肝细胞损害,从而可诱发或加重肝功能衰竭。
【诊断】
1.上消化道大出血的早期识别
(1)上消化道大出血引起的急性周围循环衰竭的征象先于呕血、黑便,所以必须与其他原因引起的休克鉴别。需要时可进行上消化道内镜和直肠检查,借以发现未呕出或便出的血液。
(2)需与鼻出血、拔牙或扁桃体切除咽下的血液鉴别;也需与肺结核等咯血鉴别。
(3)与其他原因所致黑便(如药物)鉴别。
2.出血量的估计 上消化道出血量达到20ml(5ml/d)时,隐血试验阳性;50~70ml以上,可表现黑便;胃内积血达250~300ml,可引起呕血。根据是否出现周围循环衰竭可估计失血的程度。急性大出血时,首先出现的临床表现是口渴、心动过速,其次是血压下降,而红细胞总数和血红蛋白下降较迟,所以不能只根据血压及血象判断病情。
成人大出血征象:患者须卧床才不头晕,心率>120次/分,收缩压<80mmHg或较基础血压降低25%以上,血红蛋白<70g/L。
3.出血持续或停止判断 一次出血后黑便持续天数受患者排便次数的影响,如每日排便一次,约3天后粪便色泽恢复正常。因此,不能仅从有无黑便来判断出血是否停止。有下列迹象者,有继续出血或再出血,须及时处理:①反复呕血,或黑便次数增多;②周围循环衰竭的表现经治疗未明显改善,或暂好转又有波动,中心静脉压不稳定;③RBC、Hb、血细胞比容继续下降,网织红细胞计数持续增高;④补液与尿量足够的情况下血BUN持续或再次升高。
4.病因诊断 出血的病因诊断除根据过去史、症状与体征外,还应靠特殊检查来确定其病因及部位。
(1)胃镜检查 胃镜是目前诊断上消化道出血病因的首选检查方法,可以直接观察食管、胃、十二指肠球部及降部,判断出血部位、病因及出血量,还可获得活组织检查和细胞检查标本,提高诊断的准确度,主张在出血后24小时内进行紧急胃镜检查。一般认为,患者收缩压>90mmHg,心率<110次/分,血红蛋白浓度>70g/L时,进行内镜检查较为安全。
(2)选择性腹腔动脉造影 选择性腹腔动脉造影是发现血管畸形、血管瘤等血管病变致消化道出血的唯一方法,一般不作为首选,主要用于消化道急性出血而内镜检查无阳性发现者。本检查须在活动性出血时进行。
(3)X线钡餐检查 主要用于患者有胃镜检查禁忌或不愿进行胃镜检查者,或对经胃镜检查出血原因不明,而病变在十二指肠降段以下小肠段者,则有特殊诊断价值。主张在出血停止2周以上和病情基本稳定数天后进行。
【治疗】
1.一般治疗 患者应取平卧位休息,头侧位,以免大量呕血时血液反流引起窒息。吸氧,禁食。烦躁不安者可给予适量镇静剂。加强护理,严密监测心率、血压、呼吸、尿量及神志变化,观察呕血及黑便情况,定期复查血红蛋白浓度、红细胞计数、血细胞比容与血尿素氮。必要时进行心电监护。
2.补充血容量 尽快建立有效的静脉输液通道,立即配血。在配血过程中,可先输葡萄糖盐水,开始输液宜快。紧急情况下遇血源缺乏,可用右旋糖酐或其他血浆代用品暂时代替输血。但24小时内右旋糖酐不宜超过1000ml,以免抑制网状内皮系统,加重出血的倾向。
改善急性失血周围循环衰竭的关键是输足量全血,下列情况为紧急输血指征:①患者改变体位出现晕厥、血压下降和心率加快;②收缩压<90mmHg(或较基础压下降25%);③血红蛋白<70g/L,或血细胞比容<25%。对于肝硬化食管胃底静脉曲张破裂出血者,应注意输入新鲜血,且输血量适中,以免门静脉压力增高导致再出血,或诱发肝性脑病。
3.止血措施
(1)食管、胃底静脉曲张破裂大出血的止血措施
1)药物止血:食管、胃底静脉曲张破裂时,选用血管加压素静脉注射,通过收缩内脏血管,减少内脏血流,从而降低门静脉压。常用垂体后叶素10~20U静脉注射,然后以0.2~0.4U/min速度持续静脉滴注,止血后逐渐减量至0.1U/min,维持12~14小时。主要不良反应有心绞痛、血压升高、心肌缺血甚至心肌梗死。
近年来常用生长抑素14肽(stilammin,施他宁)、8肽生长抑素同类物奥曲肽(octreotide)治疗食管、胃底静脉曲张出血,因可以明显减少内脏(肝、肠)器官的血流量,而又不引起体循环动脉血压的显著变化。施他宁,首次剂量给予250μg静脉注射,继以250μg/h速度静脉滴注,持续24~48小时。奥曲肽,首次100~200μg静脉注射,继以25~50μg/h速度静脉滴注,连续36~48小时。
为防止食管曲张静脉出血停止后再次出血,需加用预防食管曲张静脉出血药物如心痛定、硝酸甘油等。
2)气囊压迫止血:经鼻腔或口插入三腔双囊管,进入胃腔后先抽出胃内积血,再先后注入胃和食管气体,压迫胃底、食管曲张静脉。此法止血效果肯定,适用于药物治疗失败或无手术指征者,但患者痛苦大,并发症较多。并发症有:①呼吸道阻塞和窒息;②食管壁缺血、坏死、破裂;③吸入性肺炎;④气囊漏气使止血失败。
3)内镜治疗:①硬化栓塞疗法(EVS)是当前控制食管静脉曲张破裂出血的首选方法,成功率超过90%,但要严格掌握适应证及禁忌证。常用的硬化剂有乙氧硬化酶(AS)、乙醇胺油酸酯(EO)、十四羟基硫酸钠(TSS)、纯乙醇、甘油酸钠等。②食管静脉曲张套扎术(EVL)是目前治疗食管静脉曲张破裂出血的重要手段。
4)经皮经颈静脉肝穿刺肝内门体分流术(TiPS):是在B超或CT的监视下的介入治疗技术。近年来国内外已逐步开展此项技术,但费用昂贵,尚难以普及。
5)手术治疗:在大出血期间采用各种非手术治疗不能止血者,可考虑进行外科手术治疗。
(2)非静脉曲张破裂大出血的止血措施最常用于消化性溃疡。
1)提高胃内pH的措施:主要是静脉内使用抑制胃酸分泌的药物。目前常用的有H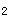 受体拮抗剂,如西咪替丁0.2~0.4g,每6小时1次,静脉注射;或雷尼替丁100mg,每天2次,静脉注射;或法莫替丁20mg,每天2次,静脉注射。作用于质子泵的制酸剂奥美拉唑,每次40mg,每12小时1次,可静脉推注或静脉滴注。
受体拮抗剂,如西咪替丁0.2~0.4g,每6小时1次,静脉注射;或雷尼替丁100mg,每天2次,静脉注射;或法莫替丁20mg,每天2次,静脉注射。作用于质子泵的制酸剂奥美拉唑,每次40mg,每12小时1次,可静脉推注或静脉滴注。
2)局部止血措施:①冰盐水洗胃,通过胃管用4℃~14℃冰水反复灌洗胃腔而使胃降温,从而使血管收缩、血流量减少,并可使胃分泌和消化受到抑制而达到止血目的。②胃内注入去甲肾上腺素溶液。在生理盐水灌洗后,通过胃管注入150ml含去甲肾上腺素8~12mg的生理盐水溶液,停留30分钟后抽出,每1~2小时重复1次,可使出血的小动脉强烈收缩而止血,但对老人不利。
3)内镜下止血:在出血部位附近注射高渗盐水、无水乙醇、1:10000肾上腺素溶液或凝血酶溶液等;也可选择在内镜下用激光、高频电灼、热探头或微波等热凝固方法进行止血。
4)手术治疗:经积极内科治疗仍有活动性出血者,应掌握时机进行手术治疗,指征是:①年龄50岁以上并伴动脉硬化、经治疗24小时后出血不止;②严重出血经内科积极治疗后仍不止血;③近期曾有多次反复出血;④合并幽门梗阻、胃穿孔或疑有癌变者。
【病因】
1.上胃肠道疾病
(1)食管疾病食管炎、食管癌、食管消化性溃疡、食管损伤、食管异物等。
(2)胃、十二指肠疾病消化性溃疡、急性胃炎、慢性胃炎、胃黏膜脱垂、胃癌、急性胃扩张、十二指肠炎、胃手术后病变及其他病变,如平滑肌瘤、平滑肌肉瘤、胃扭转、胃十二指肠憩室炎等。其中胃、十二指肠溃疡为本病最常见的病因。
(3)空肠疾病空肠克罗恩病、胃肠吻合术后溃疡。
2.门静脉高压所致食管、胃底静脉曲张破裂
(1)肝硬化 结节性肝硬化、血吸虫病性肝纤维化、胆汁性肝硬化等。
(2)门静脉阻塞 门静脉炎、门静脉血栓形成、门静脉受邻近肿块压迫。
(3)肝静脉阻塞 肝静脉阻塞综合征。
3.上胃肠道邻近器官或组织疾病
(1)胆道出血 胆管或胆囊结石、胆道蛔虫病、胆囊或胆管癌等。
(2)胰腺疾病累及 十二指肠胰腺癌、急性胰腺炎并发脓肿溃破。
(3)动脉瘤破入食管、胃、十二指肠 主动脉瘤、肝或脾动脉瘤破裂。
(4)纵隔肿瘤或脓肿破入食管
4.全身性疾病
(1)血液病 如血友病、白血病、再障、血小板减少性紫癜。
(2)急性感染 如败血症、流行性出血热、重症肝炎、钩端螺旋体病等。
(3)尿毒症
(4)应激性溃疡 败血症、创伤、烧伤或大手术后、休克、肾上腺皮质激素治疗后、脑血管意外或其他颅脑病变、肺气肿、肺源性心脏病、重症心力衰竭等引起的应激状态。
(5)血管疾病 食管静脉曲张破裂出血、动脉粥样硬化、过敏性紫癜、血管发育不良等。
(6)结缔组织疾病 结节性多动脉炎、系统性红斑狼疮或其他血管炎。
【临床表现】
上消化道大出血的临床表现取决于出血病变的性质、部位、失血量与速度、患者年龄、心肾功能等情况。
1.呕血与黑便 为上消化道大出血的特征性表现。一般情况下幽门以上出血者以呕血为主,幽门以下出血可只表现为黑便。呕血可伴黑便,而黑便不一定有呕血。呕血为鲜红色血液表明出血量大而且出血速度快,在胃内停留时间短;咖啡色样表明出血量少而速度慢,血液在胃内停留时间长,为血液经胃酸作用变成酸性血红蛋白所致。大便的色泽也取决于血液在胃肠道内停留时间的长短。柏油样糊状便常表明十二指肠部位的出血。如出血量大而速度快,粪便往往呈紫红色。空回肠及右半结肠病变引起小量渗血时,也可有黑便。
2.失血性周围循环衰竭 失血量大于1000ml且失血速度快时,可致急性周围循环衰竭。失血量过大、出血不止或治疗不及时可引起机体的组织血液灌注减少和细胞缺氧,进而可因缺氧、代谢性酸中毒和代谢产物的蓄积,造成周围血管扩张,毛细血管广泛受损,以致大量体液淤积于腹腔内脏与周围组织,使有效血容量锐减,严重影响心、脑、肾的血液供应,终于形成不可逆休克,导致死亡。
在出血性周围循环衰竭发展过程中,临床上可出现头晕、心悸、恶心、口渴、黑矇或晕厥,皮肤灰白或湿冷,按压甲床呈苍白且不易恢复;静脉充盈差,体表静脉瘪陷;疲乏无力,进一步出现精神萎靡、烦躁不安,甚至反应迟钝、意识模糊。老年人器官储备功能低下,加之老年人常有脑动脉硬化、高血压病、冠心病、慢支等,虽出血量不大,也可引起多器官功能衰竭,增加死亡危险因素。
3.氮质血症 可分为以下三种:
(1)肠源性氮质血症 指在大量上消化道出血后,数小时内大量血液蛋白的分解产物在肠道被吸收,以致血中氮质升高。大多在出血后数小时尿素氮开始上升,24~48小时达高峰。
(2)肾前性氮质血症 是由于失血性周围循环衰竭造成肾血流暂时性减少,肾小球滤过率和肾排泄功能降低,以致氮质潴留。在纠正低血压、休克后,血中尿素氮可迅速降至正常。
(3)肾性氮质血症 是由于严重而持久的休克造成肾小管坏死,或因失血更加重了原有肾病的肾脏损害,临床上可出现尿少或无尿。
4.发热 大量出血后,多数病人在24小时内出现低热。发热的原因可能是由于血容量减少、贫血、周围循环衰竭、血液分解蛋白的吸收等因素导致体温调节中枢功能障碍。分析发热原因时要考虑寻找其他因素,如肺炎等。
5.对消化性溃疡疼痛及肝硬化功能的影响 消化性溃疡患者出血后疼痛往往减轻或消失。
在肝硬化的病例中,在原有肝功能不良的基础上并发大出血,使肠道内积血,血红蛋白代谢产生氨、胺类,加上贫血和缺氧,加重肝细胞损害,从而可诱发或加重肝功能衰竭。
【诊断】
1.上消化道大出血的早期识别
(1)上消化道大出血引起的急性周围循环衰竭的征象先于呕血、黑便,所以必须与其他原因引起的休克鉴别。需要时可进行上消化道内镜和直肠检查,借以发现未呕出或便出的血液。
(2)需与鼻出血、拔牙或扁桃体切除咽下的血液鉴别;也需与肺结核等咯血鉴别。
(3)与其他原因所致黑便(如药物)鉴别。
2.出血量的估计 上消化道出血量达到20ml(5ml/d)时,隐血试验阳性;50~70ml以上,可表现黑便;胃内积血达250~300ml,可引起呕血。根据是否出现周围循环衰竭可估计失血的程度。急性大出血时,首先出现的临床表现是口渴、心动过速,其次是血压下降,而红细胞总数和血红蛋白下降较迟,所以不能只根据血压及血象判断病情。
成人大出血征象:患者须卧床才不头晕,心率>120次/分,收缩压<80mmHg或较基础血压降低25%以上,血红蛋白<70g/L。
3.出血持续或停止判断 一次出血后黑便持续天数受患者排便次数的影响,如每日排便一次,约3天后粪便色泽恢复正常。因此,不能仅从有无黑便来判断出血是否停止。有下列迹象者,有继续出血或再出血,须及时处理:①反复呕血,或黑便次数增多;②周围循环衰竭的表现经治疗未明显改善,或暂好转又有波动,中心静脉压不稳定;③RBC、Hb、血细胞比容继续下降,网织红细胞计数持续增高;④补液与尿量足够的情况下血BUN持续或再次升高。
4.病因诊断 出血的病因诊断除根据过去史、症状与体征外,还应靠特殊检查来确定其病因及部位。
(1)胃镜检查 胃镜是目前诊断上消化道出血病因的首选检查方法,可以直接观察食管、胃、十二指肠球部及降部,判断出血部位、病因及出血量,还可获得活组织检查和细胞检查标本,提高诊断的准确度,主张在出血后24小时内进行紧急胃镜检查。一般认为,患者收缩压>90mmHg,心率<110次/分,血红蛋白浓度>70g/L时,进行内镜检查较为安全。
(2)选择性腹腔动脉造影 选择性腹腔动脉造影是发现血管畸形、血管瘤等血管病变致消化道出血的唯一方法,一般不作为首选,主要用于消化道急性出血而内镜检查无阳性发现者。本检查须在活动性出血时进行。
(3)X线钡餐检查 主要用于患者有胃镜检查禁忌或不愿进行胃镜检查者,或对经胃镜检查出血原因不明,而病变在十二指肠降段以下小肠段者,则有特殊诊断价值。主张在出血停止2周以上和病情基本稳定数天后进行。
【治疗】
1.一般治疗 患者应取平卧位休息,头侧位,以免大量呕血时血液反流引起窒息。吸氧,禁食。烦躁不安者可给予适量镇静剂。加强护理,严密监测心率、血压、呼吸、尿量及神志变化,观察呕血及黑便情况,定期复查血红蛋白浓度、红细胞计数、血细胞比容与血尿素氮。必要时进行心电监护。
2.补充血容量 尽快建立有效的静脉输液通道,立即配血。在配血过程中,可先输葡萄糖盐水,开始输液宜快。紧急情况下遇血源缺乏,可用右旋糖酐或其他血浆代用品暂时代替输血。但24小时内右旋糖酐不宜超过1000ml,以免抑制网状内皮系统,加重出血的倾向。
改善急性失血周围循环衰竭的关键是输足量全血,下列情况为紧急输血指征:①患者改变体位出现晕厥、血压下降和心率加快;②收缩压<90mmHg(或较基础压下降25%);③血红蛋白<70g/L,或血细胞比容<25%。对于肝硬化食管胃底静脉曲张破裂出血者,应注意输入新鲜血,且输血量适中,以免门静脉压力增高导致再出血,或诱发肝性脑病。
3.止血措施
(1)食管、胃底静脉曲张破裂大出血的止血措施
1)药物止血:食管、胃底静脉曲张破裂时,选用血管加压素静脉注射,通过收缩内脏血管,减少内脏血流,从而降低门静脉压。常用垂体后叶素10~20U静脉注射,然后以0.2~0.4U/min速度持续静脉滴注,止血后逐渐减量至0.1U/min,维持12~14小时。主要不良反应有心绞痛、血压升高、心肌缺血甚至心肌梗死。
近年来常用生长抑素14肽(stilammin,施他宁)、8肽生长抑素同类物奥曲肽(octreotide)治疗食管、胃底静脉曲张出血,因可以明显减少内脏(肝、肠)器官的血流量,而又不引起体循环动脉血压的显著变化。施他宁,首次剂量给予250μg静脉注射,继以250μg/h速度静脉滴注,持续24~48小时。奥曲肽,首次100~200μg静脉注射,继以25~50μg/h速度静脉滴注,连续36~48小时。
为防止食管曲张静脉出血停止后再次出血,需加用预防食管曲张静脉出血药物如心痛定、硝酸甘油等。
2)气囊压迫止血:经鼻腔或口插入三腔双囊管,进入胃腔后先抽出胃内积血,再先后注入胃和食管气体,压迫胃底、食管曲张静脉。此法止血效果肯定,适用于药物治疗失败或无手术指征者,但患者痛苦大,并发症较多。并发症有:①呼吸道阻塞和窒息;②食管壁缺血、坏死、破裂;③吸入性肺炎;④气囊漏气使止血失败。
3)内镜治疗:①硬化栓塞疗法(EVS)是当前控制食管静脉曲张破裂出血的首选方法,成功率超过90%,但要严格掌握适应证及禁忌证。常用的硬化剂有乙氧硬化酶(AS)、乙醇胺油酸酯(EO)、十四羟基硫酸钠(TSS)、纯乙醇、甘油酸钠等。②食管静脉曲张套扎术(EVL)是目前治疗食管静脉曲张破裂出血的重要手段。
4)经皮经颈静脉肝穿刺肝内门体分流术(TiPS):是在B超或CT的监视下的介入治疗技术。近年来国内外已逐步开展此项技术,但费用昂贵,尚难以普及。
5)手术治疗:在大出血期间采用各种非手术治疗不能止血者,可考虑进行外科手术治疗。
(2)非静脉曲张破裂大出血的止血措施最常用于消化性溃疡。
1)提高胃内pH的措施:主要是静脉内使用抑制胃酸分泌的药物。目前常用的有H
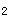 受体拮抗剂,如西咪替丁0.2~0.4g,每6小时1次,静脉注射;或雷尼替丁100mg,每天2次,静脉注射;或法莫替丁20mg,每天2次,静脉注射。作用于质子泵的制酸剂奥美拉唑,每次40mg,每12小时1次,可静脉推注或静脉滴注。
受体拮抗剂,如西咪替丁0.2~0.4g,每6小时1次,静脉注射;或雷尼替丁100mg,每天2次,静脉注射;或法莫替丁20mg,每天2次,静脉注射。作用于质子泵的制酸剂奥美拉唑,每次40mg,每12小时1次,可静脉推注或静脉滴注。2)局部止血措施:①冰盐水洗胃,通过胃管用4℃~14℃冰水反复灌洗胃腔而使胃降温,从而使血管收缩、血流量减少,并可使胃分泌和消化受到抑制而达到止血目的。②胃内注入去甲肾上腺素溶液。在生理盐水灌洗后,通过胃管注入150ml含去甲肾上腺素8~12mg的生理盐水溶液,停留30分钟后抽出,每1~2小时重复1次,可使出血的小动脉强烈收缩而止血,但对老人不利。
3)内镜下止血:在出血部位附近注射高渗盐水、无水乙醇、1:10000肾上腺素溶液或凝血酶溶液等;也可选择在内镜下用激光、高频电灼、热探头或微波等热凝固方法进行止血。
4)手术治疗:经积极内科治疗仍有活动性出血者,应掌握时机进行手术治疗,指征是:①年龄50岁以上并伴动脉硬化、经治疗24小时后出血不止;②严重出血经内科积极治疗后仍不止血;③近期曾有多次反复出血;④合并幽门梗阻、胃穿孔或疑有癌变者。
参考解析:
暂无解析
查看答案
- 上一题
- 下一题
